LE KERATOCONE
Pour d'autres explications :
http://www.ophtalmologie.fr/operation-myopie/traitement-keratocone-f97.html
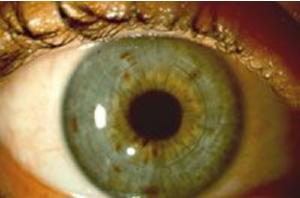
Le kératocône correspond à une déformation en cône du centre de la cornée avec amincissement entraînant une myopie et un astigmatisme évolutifs et une baisse de vision progressive.
Certains kératocônes frustes ne sont pas évolutifs et ne s'accompagnent pas de baisse de vision progressive. Ils sont de découverte fortuite sur l'examen de la topographie cornéenne lors d'une demande de chirurgie réfractive pour suppression des lunettes, en général pour une opération de myopie. Le kératocône est une contre-indication d'une opération par laser qui risquerait d'affaiblir la cornée mais dans certains cas une opération est cependant possible.
Le nombre de cas diagnostiqués de kératocône a fortement augmenté au cours des dernières années car un nombre croissant de personnes souhaitent être opérées de leur myopie. Cela nécessite auparavant d'effectuer un examen de la topographie cornéenne. Cet examen, en montrant la forme de la cornée, permet de dépister le kératocône qui est une contre-indication à l'opération de la myopie au laser.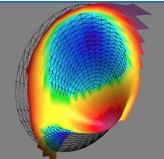 En effet le kératocône entraîne un affaiblissement de la cornée et, pour cette raison, il ne peut pas être corrigé par le laser dont l'action est d'amincir la cornée. Un traitement au laser, effectué sur la cornée si le kératocône a été méconnu, peut être responsable d'une ectasie (déformation grave de la cornée et évolutive).
En effet le kératocône entraîne un affaiblissement de la cornée et, pour cette raison, il ne peut pas être corrigé par le laser dont l'action est d'amincir la cornée. Un traitement au laser, effectué sur la cornée si le kératocône a été méconnu, peut être responsable d'une ectasie (déformation grave de la cornée et évolutive).
Le kératocône peut entraîner une intolérance aux lentilles de contact et une limitation de l'acuité visuelle avec correction par lunettes ou lentilles.
Les anneaux intra-cornéeens permettent une amélioration de l'acuité visuelle lors du port de la correction en lunettes ou lentilles et une amélioration de la qualité de la vision. La maîtrise de l'évolution du kératocône permet de retarder ou d'éviter une greffe de la cornée. Il s'agit d'un méthode largement reconnue dans le monde, et plusieurs dizaines de milliers de patients ont déjà été soumis à la procédure.
Les anneaux intracornéens représentent la seule possibilité de remodelage cornéen réel de la cornée kératoconique ou ectasique. C’est une technique simple à mettre en oeuvre chez les patients intolérants aux lentilles de contact, elle représente une alternative à la greffe de la cornée chez ces patients qui ont épuisé l’équipement contactologique. L’implantation peut s’associer avec tous les autres modes d’équipement optique du kératocône (lunettes lentilles souples ou rigides dont l’adaptation peut devenir plus aisée) ou avec les traitements ultérieurs éventuels (cross linking du colagène cornéen, greffe de cornée) et préserver l’avenir visuel des patients.
 Qu'est-ce que le kératocône ?
Qu'est-ce que le kératocône ?
Le mot kératocône est formé de deux mots grecs: kerato, cornée, et konos, cône. C'est une maladie de la cornée, habituellement ronde, qui entraîne sa déformation avec un bombement vers l'avant en forme de cône, ce qui entraîne un astigmatisme avec des troubles de la vision. La progression du kératocône dépend de l'âge du patient au moment de son apparition. Plus le patient est jeune, plus rapide est l'évolution. Le kératocône est habituellement bilatéral et asymétrique, ce qui signifie qu'il affecte à la fois les deux yeux, bien que différemment.
Sur la topographie cor néenne, la zone rouge correspond à la partie la plus bombée de la cornée.
néenne, la zone rouge correspond à la partie la plus bombée de la cornée.
L'hystérèse de la cornée mesurée par ORA est diminuée.
Les aberrations optiques de haut degré mesurées par aberrométrie sont augmentées.
Quelle est la cause du kératocône?
Le kératocône est une maladie rare et d'origine encore inconnue. Cependant le frottement des yeux excessif et répété vient récemment d'être reconnu comme un élément majeur de son apparition et de son développement. C'est une maladie qui peut être héréditaire avec parfois un saut de génération. Son apparition se produit généralement au cours de l'adolescence pour se ralentir vers la quarantaine.
La cause du kératocône est peu connue probablement génétique du fait de l'atteinte de plusieurs personnes dans une même famille.
Le kératocône est une affection débutant généralement vers la puberté par l'atteinte d'un oeil au début puis le deuxième oeil est atteint dans la majorité des cas. Il est souvent lié à des phénomènes d'allergie. Son évolution peut être favorisée par le frottement des yeux.
Les frottements oculaires sont retrouvés dans de très nombreuses études. Ces frottements oculaires surviennent avant le kératocône et l’aggravent s’ils sont poursuivis. Au contraire, il se stabilise à l’arrêt des frottements. La déformation cornéenne s’aggrave avec la durée, la force et le type de frottement oculaire. Les frottements les plus graves sont ceux avec le poing ou les phalanges.
Le syndrome sec est un facteur de risque de kératocône. Cela peut s’expliquer par les frottements oculaires entraînés pour soulager l’irritation. Les blépharites sont souvent associées au kératocône. Cette association peut découler du syndrome sec et des démangeaisons qui augmentent le risque de frottements oculaires.
L'allergie oculaire est un facteur de risque par les frottements oculaires qu’elle entraîne, mais aussi par des effets inflammatoires.
Les antécédents familiaux de kératocône sont retrouvés chez 10 % des patients. Du fait de la diminution de la résistance de la cornée, elle est plus vulnérable aux frottements. Des facteurs génétiques contrôlent l’épaisseur et l’hystérèse de la cornée (examen ORA). Ils peuvent expliquer une sensibilité accrue aux agressions mécaniques comme les frottements répétés. Les cornées avec une pachymétrie fine et une hystérèse faible sont beaucoup plus à risque. Des patients ayant subi une chirurgie réfractive, surtout par Lasik, diminuant la pachymétrie, sont plus à risque de présenter une ectasie cornéenne semblable au kératocône .
La position du sommeil est un facteur de risque surtout sur le ventre et ensuite sur les côtés, la latéralité de l’atteinte étant corrélée avec le côté préférentiel de la tête. La position de la tête entraînant un contact direct entre l’oeil et l’oreiller est susceptible d’induire un stress mécanique lié à l’appui prolongé. Elle peut aussi être source d’irritation oculaire par contamination avec des allergènes : acariens, poussières, produits détergents et assouplissants de literie. La position sur le dos protège du kératocône. Le port d’une coque oculaire la nuit peut aider à supprimer l’appui de l’œil sur l’oreiller.
Le travail de nuit, le travail prolongé sur écran entraînent une fatigue, une sécheresse et un prurit. Cela peut être à l’origine de frottements répétés.
Quels sont les moyens de correction du kératocône?
- les lunettes au premier stade.
Au début la correction de la vision peut se faire par des lunettes ou mieux par des lentilles de contact rigides adaptées. L'évolution du kératocône peut être lente mais souvent l'importance des déformations de la cornée rend la vision impossible à corriger par les lentilles de contact.
- les lentilles de contact rigides
quand les lunettes ne suffisent plus à donner une bonne acuité visuelle. Une mauvaise adaptation peut augmenter prématurément la sévérité du kératocône.
- les anneaux intra-cornéeens
quand il existe une intolérance aux lentilles de contact, lorsque les lentilles ne suffisent plus à donner une bonne vision, quand le kératocône évolue. A ce stade, seule une greffe de la cornée peut restaurer une vision correcte et est généralement d'un bon pronostic. La greffe de cornée peut être retardée par la mise en place d'anneaux intra-cornéens (Intacs, Keraring) dont l'introduction dans la cornée est grandement sécurisée et facilitée par la création de tunnels au laser femtoseconde. Ils permettent d'aplatir le kératocône et donc d'améliorer la vision et la qualité de la vision.
Les anneaux intra-cornéens doivent être mis en place précocément pour retarder ou stopper l'évolution du kératocône de manière efficace.
- le cross-linking du collagène cornéen
en cas d'évolutivité du kératocône. C'est une nouvelle alternative thérapeutique simple et à présent très codifiée pour la prise en charge du kératocône évolutif. Son objectif est de ralentir ou de stabiliser l'évolution de la maladie en solidifiant le stroma cornéen. Elle peut être associée à la mise en place d'anneaux après un délai de 3 à 6 mois. Une vitamine photosensibilisante, la riboflavine, est déposé sur l'oeil et diffuse dans la cornée. Celle-ci est ensuite photo-excitée par un rayonnement laser UVA. Une réaction photo-chimique entraîne le pontage instantané des fibrilles du collagène du stroma antérieur cornéen qui est ainsi compacté. Il en résulte une régularisation et un aplatissement de la cornée anormalement bombée en cas de kératocône. Un arrêt de l'évolution de la mlaladie est ainsi espéré. Une autre approche de traitement du kératocône est actuellement effectuée: le cross-linking du collagène cornéen induit par des rayons ultraviolets. La cornée est imprégnée d'une substance photo-sensibilisante, la riboflavine, puis soumise à une irradiation UV. La réaction chimique induite va solidariser les fibrilles de collagène cornéen et donc rigidifier la cornée. Le cross-linking cornéen représente actuellement le seul traitement efficace pour stopper la progression du kératocône. Ce procédé permet de rigidifier la cornée et a pour objectif clinique de ralentir, voire de stopper un kératocône ou une ectasie cornéenne post-Lasik évolutifs.L'objectif du cross-linking est de créer des ponts entre les fibres de collagène de la matrice extracellulaire stromale afin de rigidifier la cornée antérieure
- la greffe de cornée
reste l'ultime solution dans les stades très avancés pour environ 10 à 20% des patients.
Comment évolue le kératocône?
Au début, le patient peut utiliser des lunettes. Si la maladie évolue, la déformation de la cornée provoque un astigmatisme irrégulier. La correction en lunettes ne suffit plus à donner une vision satisfaisante. Elle peut alors être effectuée par des lentilles rigides perméables au gaz. Bien que les lentilles de contact permettent l'amélioration de la vision, leur usage n'a aucune influence dans la progression de kératocône.
Les anneaux dans le traitement du kératocône
Les anneaux sont composés de segments de 5 mm d'épaisseur variable. L'anneau est fait en acrylique, qui est le même matériau utilisé pour plus de 50 ans dans la fabrication de lentilles intraoculaires.
L'anneau est parfaitement toléré par l'organisme et il n'y a pas de risque de rejet. Il est le moyen le plus moderne et le plus sûr pour le traitement kératocône.
- Quand sont indiqués les anneaux intra-cornéens ?
Les anneaux intra-cornéens sont principalement indiqués pour les patients porteurs de kératocône à tout âge, évolutif, avec intolérance aux lentilles de contact ou avec une forte distorsion de la forme de la cornée. Le kératocône est devenu la première indication des anneaux intracornéens. L’implantation peut être envisagée chez tous les patients dès que l’intolérance aux lentilles de contact est patente. Tous les stades d’évolution du kératocône peuvent bénéficier d’une implantation dès lors que l'épaisseur de la cornée au site d’implantation est suffisante selon le type d’anneau choisi et surtout selon son épaisseur.
Le taux de réussite est directement tributaire de l'état de gravité du kératocône. Donc, plus tôt l'intervention chirurgicale est effectuée, plus grand est le taux de réussite, qui, à stade précoce est de 95%. A un stade tardif, si la cornée est trop amincie inférieure à 400 microns les anneaux ne peuvent plus être implantés.
- Quels sont les objectifs de l'implantation des anneaux intra-cornéens ?
Le but de l'opération n'est pas de supprimer les lunettes ou les lentilles de contact qui restent nécessaires pour améliorer la vision. L'objectif principal des anneaux intra-cornéens est la réadaptation visuelle. Amélioration de l'acuité visuelle sans correction et avec correction par lunettes ou lentilles. régularisation de la surface cornéenne et diminution des aberrations optiques majeures de haut degré, donc amélioration de la qualité de la vision (contraste, netteté, définition...). Favoriser un équipement optique satisfaisant en lunettes ou en lentilles souples, permettre une nouvelle adaptation en lentilles rigides
Enfin ils permettent de retarder la progression de la maladie, voire de la stopper, et surtout de retarder, voire d’éviter, une greffe de cornée qui doit désormais rester l’ultime recours dans le traitement du kératocône.
• Quels sont les avantages de l'anneau par rapport à greffe de cornée?
- l'opération est plus simple et non invasive.
- l'absence de fragilisation de la cornée qui est au contraire renforcée. La greffe fragilise la cornée.
- L'absence de perte de cellules endothéliales
- la réduction de l'astigmatisme et de la myopie. La greffe entraîne toujours un fort astigmatisme irrégulier résultant de la cicatrisation qui devra être géré par l'ablation progressive des sutures pendant un an ou par une intervention complémentaire (laser, incisions, implantation d'anneaux).
- la récupération plus rapide de la vision (1 à 3 mois contre un an à 2 ans pour la greffe). Une vision utile est récupérée en un à 2 jours.
- le suivi est beaucoup moins lourd alors qu'il est long et fréquent après une greffe
- Le traitement post-opératoire est court (15 jours) alors que la corticothérapie est instituée au long cours après une greffe (pendant un an au moins)
- l'absence de risque de rejet. (>5% avec la greffe).
- l'absence de sutures et de nécessité de leur gestion
- l'adaptation plus facile des lentilles de contact.
- la réversibilité. L'anneau peut être aisément retiré ou changé.
- la diminution ou l'arrêt de l'évolution du kératocône. La greffe ne garantit pas la guérison du kératocône.
• Quelles sont les contre-indications des anneaux?
Les contre-indications des anneaux intracornéens sont représentées avant tout par le kératocône à un stade très évolué. De même, une acuité visuelle effondrée, souvent associée à un stade très évolué, est un facteur de mauvais pronostic. Les opacités centrales étendues ou extensives sont aussi de mauvaises indications.
Le terrain allergique sévère entraîne un risque plus grand d’extrusion des anneaux (exceptionelle lorsque l’anneau est implanté à la profondeur idéale).
Enfin, les cornées minces dont la pachymétrie au site d’implantation est inférieure aux valeurs recommandées pour l’implantation contre-indiquent également les anneaux.
Les meilleurs résultats sont obtenus sur les kératocônes les moins évolués. Les anneaux ne doivent donc pas être proposés trop tard, en particulier lorsque le stade de la greffe est arrivé.
• Quelles sont les complications des anneaux?
Les risques sont faibles. Comme dans toute chirurgie, peut se produire une infection. D'autres complications sont possibles comme l'extrusion de l'anneau ou son déplacement. Dans ce cas, l'anneau devra être supprimé, mais pourra être ré-implanté à une date ultérieure. Il n'y a pas de risque de rejet. La chirurgie ne fait pas obstacle à une éventuelle greffe de cornée ultérieure. Si l'anneau est retiré la cornée reprend sa forme initiale.L’implantation d’anneaux intracornéens est une chirurgie potentiellement réversible à tout moment. Les complications sont rares, en particulier depuis l’avènement du laser femtoseconde qui a fait disparaître toutes les complications peropératoires liées à la dissection des tunnels cornéens.
Une fois en place, les anneaux sont parfaitement tolérés par le stroma cornéen. De nombreuses études retrouvent cette stabilité et cette innocuité à long terme.
Parmi les complications, citons l’infection exceptionnelle lorsque la chirurgie est réalisée dans les conditions habituelles d’asepsie de la chirurgie du segment antérieur, l’extrusion favorisée par l’allergie ou la malposition des anneaux (tunnel superficiel anneau situé sous l’incision cornéenne) et traitée par simple explantation, la néovascularisation d’une cicatrice d’implantation située trop près du limbe.